Не все люди знают, что они больны и передают свои хвори по наследству. Генетика при беременности играет чуть ли не самую важную роль при развитии плода. По этой причине о качественном медико-генетическом обследовании женщине стоит позаботиться заблаговременно — еще до зачатия малыша и до его рождения.
Генетика: что это такое?
В первую очередь, стоит отметить, что генетика – это целая отдельная наука о наследственности. Она прошла в собственном историческом развитии довольно таки сложный путь, однако ученые-медики в прошлом веке все же совершили прорыв — они создали генетические тесты, которые позволяют выявлять гены, являющиеся причинами многих наследственных врожденных болезней. Это докторам дало возможность грамотно проводить диагностики многих опасных наследственных недугов еще до зачатия малыша. И продолжать обследование плода (делать скрининг) после наступлении беременности, начиная с 1 триместра.
Каждую семью, планирующую беременность сознательно, волнует, в первую очередь, вопрос здоровья их будущего малыша. По этой причине будущие родители все чаще обращаются за консультацией к специалистам по поводу возможных генетических заболеваний.
Кто входит в группы риска?
Существует понятие, как генетический риск, и оно касается той категории людей, у которой отмечена высокая доля вероятности рождения малыша с какими-либо наследственными заболеваниями.
В группу риска входят:
- супружеские пары, которые имеют определенные семейные наследственные болезни;
- всевозможные кровнородственные браки;
- те девушки/женщины, у которых отмечается неблагоприятный анамнез (если у них были повторные выкидыши, они рожали мёртвого ребёнка, если страдают бесплодие, и медицинские причины при этом не установлены;
- женщина, которые подвергаются воздействию неблагоприятных факторов: длительному контакту с различными химическими вредными веществами, радиации, употреблению препаратов в период зачатия, в которые способны вызывать дефекты у плода;
- лица моложе 18-ти и старше 35-ти лет, а так же мужчинам, чей возраст превышает сорок лет, поскольку именно в этом возрасте в генах несколько возрастает риск мутаций.
Специалисты отмечают, что ни предварительное обследование перед зачатием ребенка, ни скрининг 1 триместра ни в коем случае нельзя оставлять без внимания, как самой женщиной, так и врачами.
Как правило, будущим родителям, которые попали в группу риска, доктора назначают дополнительные тесты, дабы избежать передачи по наследству какой-либо болезни. Остальные могут проходить генетический тест обследование по желанию.
Консультация у генетика в ранние сроки беременности
1 триместр беременности считается наиболее важным и ранимым периодом формирования плода. Самые разные неблагоприятные ситуации способны потенциально нарушить нормальное развитие органов малыша. По этой причине консультация у генетика необходима, в первую очередь, тем девушкам, которые в 1 триместр беременности:
- болели ОРВИ, гриппом, ветряной оспой, гриппом, гепатитом, герпесом, или были ВИЧ-инфицированны;
- лечились препаратами, в аннотациях которых было указано, что они «противопоказаны во время беременности»;
- делали флюорографию;
- употребляли алкогольные напитки, курили, принимали наркотики;
- лечили зубы с прохождением рентгенологического обследования;
- загорали, делали пирсинг, занимались альпинизмом, ездили верхом, дайвингом, окрашивали свои волосы.
Как обычно проходит консультация?
Чтобы получить медико-генетическое консультирование, доктору нужно предоставить сведения об обеих семьях будущих родителей. Специалист изучает не только результаты, которые показал скрининг во время 1 триместра, но условия/факторы, которые потенциально могут быть опасными для вашего будущего ребенка: заболевания обоих родителей, употребляемые ими медицинские препараты, образ их жизни, экологический фактор и профессии.
Конечно, пациентам придется заранее подготовиться к посещению врача:
- Нужно вспомнить, какими именно заболеваниями ранее страдали родственники, случались ли в роду случаи многократных выкидышей, бесплодия, рождения мертвых малышей или деток с пороками развития. Кроме того, важно знать, были ли среди ваших родственников и родственников вашего мужа кровнородственные браки или какие-то психические заболевания.
- На прием к доктору нужно взять с собой медицинские карты и все результаты проходимых когда-либо обследований.
Генетик изучит всю предоставленную пациентом информацию и, если понадобится, отправит на дополнительные тесты. Такие тесты проводятся во время 1 триместра, и к ним относятся:
- анализ крови (биохимический);
- заключения эндокринолога, терапевта, и невропатолога;
- исследование кариотипа (определяется как количество, так и качество хромосом обоих будущих родителей).
Диагностика возможных пороков развития плода
В последние годы врачами используются такой метод исследования, как скрининг. Исследование проводиться должно абсолютно всем беременным, дабы выявить группы риска. Врачи отправляют женщин на обследование уже в 1 триметр их беременности.
К скрининг-методам относятся:
- УЗИ плода.
- Точное определение всех биохимических маркёров (далее как БМ) в кровяной сыворотке матери. В
в 1 триместре являются такими БМ протеин плазменный А (ПАПП-А), связанный непосредственно с беременностью и гонадотропин человека (хорионический, далее как ХГЧ). После первого триместра у беременной такими БМ уже выступают альфа-фетопротеин (далее как АФП), эстриол и ХГЧ.
В 1 триместре в клинике исследование БМ осуществляется с 8-ой до 12-ю или даже 13-ю неделю беременности (это пренатальный ранний скрининг), а во 2-ом триместре — с 16-ой по 20-ю неделю беременности (это пренатальный тройной тест или, как его называют многие врачи, — поздний скрининг).
Перинатальная диагностика: особенность таких процедур
Представляет собой перинатальная диагностика (как ранний, так и поздний скрининг) внутриутробное обследование будущего малыша – оно направлено на выявление у плода пороков развития и наследственных заболеваний. Специалисты выделяют два вида такой диагностики.
Генетические анализы при беременности – достоверный способ оценить риски хромосомных и других аномалий плода на небольших сроках. Для этого современная гинекология располагает несколькими безопасными и показательными методиками инвазивного и неинвазивного характера.
Все беременные женщины, вовремя ставшие на учёт в женскую консультацию, обязательно на 12 неделе (конец первого – начало второго триместра) направляются на скриниг-тест для выявление у плода.
Необходимые для сдачи анализы:
- синдромов Дауна;
- врожденных патологий внутренних органов;
- синдрома Эдвардса;
- грубого дефекта нервной трубки;
- физических аномалий развития;
- синдромов Патау;
- синдромов Тернера и Корнелии де Ланге.
При обнаружении каких-либо отклонений или подозрении на них проводится ряд дополнительных анализов и исследований инвазивного характера, только они могут с высокой степенью вероятности подтверждать или опровергать тот или иной диагноз.
Кто входит в группу риска
Специалисты выделяют несколько основных причин, по которым женщины в период беременности могут оказаться в группе риска. Самопроизвольному прерыванию беременности, развитию внутриутробных аномалий и хромосомных мутаций у плода чаще всего подвержены определенные категории девушек.
Анализ на генетику при беременности: для чего он нужен.
Женщины находящиеся в группе риска:
- Беременность в возрасте младше 15 лет. Слишком юные будущие мамы подвержены риску развития эклампсии, а также у них чрезвычайно высока вероятность преждевременных родов и рождения ребенка с маленьким весом.
- Возраст беременной старше 40 лет. У этой категории женщин повышена вероятность рождения ребенка с генетическими сбоями, в частности, с синдромом Дауна.
- Дефицит тела у беременной (вес менее 40 кг), небольшой рост (до 150 см) могут привести к преждевременным родом и рождению маловесного ребенка.
- Избыточная масса тела беременной женщины также оказывает негативное влияние. Будущая мама находится в зоне риска по развитию сахарного диабета, а ребенок может также родиться с избыточным весом.
- Патологии репродуктивных органов у женщины могут спровоцироватьк выкидыш либо преждевременные роды.
- Хронические заболевания беременной (болезни внутренних органов, сахарный диабет, гипертония, сердечная недостаточность) оказывают во время беременности негативное влияние и на саму женщину, и на ребенка.
- Случаи генетических заболеваний в родословной увеличивают риск развития подобных патологий у будущего малыша.
- Во время многоплодной беременности существует высокий риск самопроизвольного аборта или преждевременных родов.
- Инфекционные заболевания , выявленные во время беременности, негативно влияют на развитие плода, служат причиной внутриутробных патологий плода.
- Курение сигарет и употребление алкоголя во время беременности может вызвать внутриутробные аномалии у плода, дефицит веса, преждевременные роды.
В указанных случаях своевременный генетический анализ позволяет врачам обнаружить те или иные отклонения в развитии плода и выбрать наилучшую стратегию ведения беременности.
Методы проведения анализа на генетику
Генетические анализы при беременности могут проводиться с использованием различных методов:
- ультразвуковое исследование плода;
- биохимический анализ крови на поиск маркеров, указывающих на пороки развития плода («двойной» и «тройной» тесты);
- амниоцентез – лабораторный анализ амниотической жидкости, проводится по показаниям на 15-18 неделях;
- плацентоцентез – забор плаценты для анализа, требуется после перенесения матерью инфекционного заболевания;
- биопсия хориона на определение генетических отклонений плода (проводится по показаниям, также рекомендована женщинам после 35 лет).
Когда делают
Для оценки рисков развития у плода генетических патологий в определенные сроки беременности проводятся специальные анализы и исследования.
 Анализ на генетику при беременности: полный перечень.
Анализ на генетику при беременности: полный перечень. - 10-13 недель: первый обязательный скрининг, включающий УЗИ плода и лабораторное исследование крови на наличие хромосомных отклонений («двойной» тест). При подозрении на некоторые генетические заболевания на этом сроке, индивидуально может быть назначена биопсия хориона.
- 15-18 недель: анализ крови на определение генных мутаций («тройной» тест), также по показаниям может быть назначен амниоцентез или плацентоцентез.
- 22-25 недель: плановый УЗИ-осмотр плода, пункция пуповины плода при подозрении на генетические отклонения.
Как подготовиться
Анализ на генетику при беременности не требует специфической подготовки, достаточно придерживаться стандартных рекомендаций:
- кровь необходимо сдавать в утреннее время натощак;
- перед УЗИ не стоит переедать, а при повышенном газообразовании следует принять «Эспумизан» или «Смекту».
Неинвазивные методы
К неинвазивным методам диагностики генетических отклонений у плода относятся:
- ультразвуковое исследование плода на сроке 10-13 недель (позволяет определить размеры воротничковой зоны плода, убедиться в соответствии нормам внутриутробного развития);
- биохимическое исследование крови (забор крови производят на сроке 12 недель из вены, наличие генетических заболеваний плода определяется по двум маркерам – бета-ХГЧ и РАРР-А).
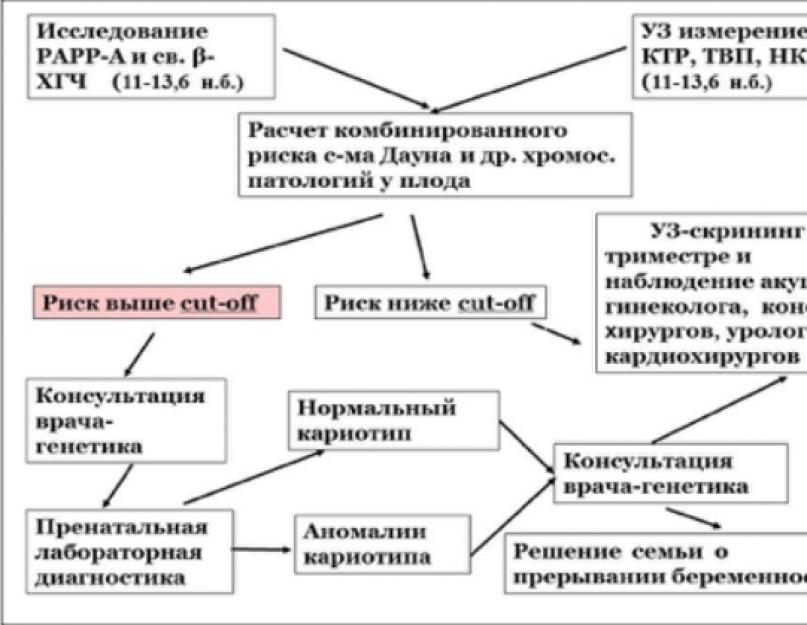
Пренатальный скрининг
Это исследование состоит из комплекса диагностических мер (УЗИ и анализ крови), позволяющих в конце первого-начале второго триместра определить вероятность отклонений развития плода, врожденные пороки, хромосомные нарушения. Процедура абсолютно безопасна, она назначается и проводится бесплатно всем беременным женщинам, состоящим на учете у врача в женской консультации.

Необходимые скрининги:
- Первый обязательный скрининг проводится в 10-13 недель, включает УЗИ плода и «двойной» тест крови.
- Второй обязательный скрининг назначается в 18-20 недель, состоит из УЗИ и «тройного» теста крови.
УЗИ
Ультразвуковое исследование – безопасный и достоверный метод, позволяющий отслеживать развитие плода и состояние репродуктивной системы матери.
За весь период наблюдения беременной женщины плановое УЗИ плода проводится трижды в строго установленные сроки.
Плановые УЗИ:
- УЗИ на сроке 10-14 недель. Нацелено на выявление серьезных нарушений нервной системы и хромосомных отклонений, для этого специалист замеряет толщину воротникового пространства и размер кости носа, а также проводится фетометрия плода (оценка различных физиологических параметров).
- УЗИ в 18-20 недель. Специалист выполняет замеры длины тела, оценивает строение позвоночника и симметричность лица, проверяет внутренние органы будущего малыша. Кроме этого, врач должен обратить внимание на состояние репродуктивных органов матери и их готовность к дальнейшему вынашиванию и рождению ребенка.
- УЗИ в 30-32 недели. Оценивается общее состояние плода, спинной и головной мозг, сформированность всех жизненно важных органов и систем. Отдельное внимание уделяется состоянию матки и плаценты, количеству околоплодных вод, проверяется кровоток.
Биохимический «тройной» тест
Анализ на генетику при беременности включает «тройной» тест, который назначается во втором триместре (16-18 недель).
Производится забор крови из вены и её исследование на такие маркеры:
- уровень ХГЧ;
- АФП (белок, вырабатываемый печенью будущего ребенка);
- уровень свободного эстриола.
Полученные данные позволяют оценить риск рождения ребенка с генетическими аномалиями, но эта информация не является точным диагнозом.

Она лишь дает информацию врачу для прогнозирования возможных рисков и планирования индивидуального ведения беременности.
Инвазивные методики
Инвазивные методики не являются обязательными для всех беременных женщин, они назначаются индивидуально в случае, если результаты планового скрининга указывают на высокую вероятность хромосомных аномалий у плода.
К инвазивным методикам определения генетических заболеваний плода у беременных женщин относятся:
- амниоцентнез (лабораторное исследование околоплодных вод);
- биопсия хориона (анализ клеток хориона);
- плацентоцентнез (исследование плаценты);
- кордоцентнез (анализ пуповинной крови).
Биопсия хориона
Биопсия хориона – современный метод пренатальной диагностики, который проводится путем забора и исследования эмбриональных тканей (ворсинчатой внешней оболочки). С помощью полученных данных возможно выявление с большой степенью достоверности порядка 3800 заболеваний , к числу которых относятся хромосомные отклонения (синдромы Патау, Дауна, Эдвардса и др.).
Показаниями к проведению биопсии хориона являются:
- генетические и хромосомные аномалии плода во время предыдущих беременностей у женщины;
- наследственные заболевания в семье;
- выявленные риски хромосомных аномалий по результатам первого обязательного скрининга.

Проведение процедуры возможно в конце первого – начале второго триместра (10-14 недель). Перед взятием материала, участок живота обрабатывают антисептиком, затем выполняют прокол специальной пункционной иглой.
Проходя через брюшную переднюю стенку и матку, игла погружается в хориальную ткань, производится забор клеток. Во время и после окончания процедуры проводится постоянный УЗИ-контроль плода и матки.
Амниоцентез
Амниоцентез – это анализ околоплодных вод, позволяющий определить пороки развития плода. Материал для исследования (5-30 мл жидкости) добывают с помощью прокола матки и амниотического пузыря через живот специальной иглой. Процедура проводится под постоянным УЗИ-контролем.
Амниоцентез позволяет определить:
- хромосомные отклонения;
- наследственные заболевания обмена веществ;
- аномалии развития нервной ткани и трубки;
- гипоксию плода.
Проведение амниоцентеза безопасно на протяжении первых двух триместров беременности, наиболее благоприятным считается период с 16 по 18 неделю.
Показаниями для проведения анализа являются:
- случаи генетических наследственных заболеваний в семье, в том числе у рожденных ранее детей;
- выявленные риски врожденных заболеваний по результатам УЗИ-скрининга, а также «двойного» и «тройного» теста.
Кроме этого, в индивидуальном порядке анализ может быть назначен в случае приёма беременной препаратов, способных оказывать влияние на плод, а также после перенесенных инфекционных заболеваний.
Норма и отклонения
Генетические анализы при беременности нацелены на поиск определенных маркеров, исходя из показателей которых, специалисты могут судить об имеющихся отклонениях у плода.
«Двойной» тест, проводящийся в первом триместре, определяет возможность развития у плода синдромов Эдвардса и Дауна по двум показателям — бета-ХГЧ и РАРР-А.
Основные показатели:
- Бета-ХГЧ – это белок, вырабатываемый тканями оболочки эмбриона. Повышенный уровень свободной β- субъединицы может свидетельствовать о таком заболевании как синдром Дауна.
- Вторая важная составляющая теста – это уровень РАРР-А , (плазматического протеина А, ассоциированного с беременностью). При пониженном уровне указанного показателя у плода высока вероятность наличия синдрома Эдвадса или Дауна, аномалий нервной трубки, а также может быть симптомом замершей беременности.
При «тройном» тесте оцениваются 3 показателя (НЭ (неконъюгированный эстриол), АФП (альфа-фетопротеин), β-ХГЧ), состоящие в сложной зависимости.
Результаты показывают:
- повышенный уровень ХГЧ при пониженных показателях других составляющих указывает на высокую вероятность синдрома Дауна у ребенка;
- пониженный уровень ХГЧ при нормальных АФП и НЭ может говорить о синдроме Патау;
- пониженное содержание всех трех показателей – синдром Эдвардса;
- повышенный АФП может сигнализировать о серьезных дефектах нервной трубки и задержке внутриутробного развития.
Генетический контроль крови носит прогностический характер, поэтому окончательный диагноз по ним не устанавливается.
Точность тестов
На основе среднестатистических данных, достоверность генетических тестов, проводимых во время беременности, оценивается довольно высоко:
- «двойной тест» — 68%;
- «двойной тест» совместно с УЗИ плода – 90%;
- «тройной тест» — 60-70%;
- биопсия хориона – 99%;
- амниоцентез – 99%.
Погрешность данных ультразвукового исследования плода и анализа крови матери обусловлена прогностической направленностью методик и вероятным несоответствием предполагаемой и фактической даты зачатия. В свою очередь, инвазивные методики с большой точностью могут подтвердить или опровергнуть предполагаемый диагноз.
Болезненность тестов
Описание процесса взятия материала для генетических анализов может произвести впечатление болезненности процедуры, однако современное оборудование и методы обезболивания позволяют минимизировать возможное появление неприятных ощущений.
Как проводятся тесты:
- Для проведения «двойного» теста производится стандартный забор крови из вены, поэтому особых болезненных ощущений он не вызывает.
- При проведении забора хориона для биопсии выполняется местное обезболивание, поэтому процедура может доставить лишь небольшие неприятные ощущения.
- Амниоцентез проводится с применением местной анестезии, поэтому считается относительно безболезненным.
Ожидание результатов тестов
Анализ на генетику при беременности требует определенного времени для обработки и получения достоверных результатов.

Сроки получения анализов:
- «Двойной» и «тройной» тесты – 14-20 дней.
- Биопсия хориона: получение результата возможно уже через 3-4 суток, но в некоторых случаях требуется больше времени, т.к. рост клеток в питательной среде происходит с разной скоростью.
- Амниоцентез: результаты исследования можно узнать через 14-20 дней.
Последствия тестов для протекания беременности
Неинвазивные методы диагностики считаются абсолютно безопасными для матери и для будущего ребенка и исключают какие-либо неблагоприятные последствия после их проведения.
Инвазивные исследования имеют некоторые риски, поэтому их не рекомендуется проводить в случае угрозы самопроизвольного выкидыша, при повышенной температуре тела и воспалительных заболеваниях органов репродуктивной системы будущей мамы.
Методы диагностики:
- Биопсия хориона – относительно безопасная процедура, риск выкидыша после проведения процедуры составляет менее 1%.
- Амниоцентез не вызывает каких-либо осложнений у здоровых женщин. Если же беременность изначально протекает с осложнениями, процедура может стать причиной самопроизвольного аборта, отслойки плаценты, раннего отхождения околоплодных вод.
Анализы на генетику после замершей беременности
Беременность, в ходе которой происходит остановка развития плода и его гибель, называют замершей. Она может быть вызвана целым рядом причин, в числе которых генетические аномалии плода, несовместимые с жизнью.
Женщинам, столкнувшимся с замершей беременностью, но планирующих рождение детей в дальнейшем, врачи рекомендуют:
- Выявить причину гибели замершего плода путем гистологического анализа тканей для оценки рисков повторения выкидыша при последующих беременностях.
- Пройти генетическое обследование обоим партнерам, с его помощью врачи определяют наличие у пары каких-либо хромосомных отклонений, препятствующих зачатию и благополучному вынашиванию плода.
На основании полученных данных врач подбирает адекватное лечение, следование которому обеспечит успешное зачатие с высокими шансами рождения здорового ребенка. В случае, если генетический анализ выявит хромосомные аномалии у кого-либо из родителей, препятствующие благополучной беременности, рождение ребенка будет возможно с помощью современных репродуктивных технологий.
Цены на генетические анализы
Обязательные скрининг-тесты и плановые УЗИ плода проводятся бесплатно по направлению от участкового гинеколога. При соответствующих показаниях другие исследования также могут быть проведены по квоте.
В частных медицинских учреждениях стоимость генетических анализов может значительно отличаться, она зависит от региона и ценовой политики каждой конкретной клиники.
Усредненные данные выглядят следующим образом:
- скрининг 1 триместра беременности – от 1500 р.;
- «тройной» тест – от 1500 р.;
- биопсия хориона – 5000 – 30000 р.;
- амниоцентез – 4500 – 8000 р.
Рано или поздно в любой семье принимается решение родить ребенка. И если этот шаг взвешен и обдуман, а подход ответственен, то оба родителя проходят медицинское обследование, чтобы родившийся ребенок был здоров. Ведь всегда хочется, чтобы ребенок взял от вас только самое лучшее, а вот свои болезни передать малышу не хочет никто. Именно генетический анализ при планировании беременности поможет вам свести к минимуму риск родить ребенка с каким-либо наследственным заболеванием.
Первые шаги
В любом областном городе и в столице Российской Федерации есть медико-генетические консультации, в которых вы бесплатно можете получить консультацию врача. Направление туда можно взять у своего гинеколога. Есть также большое количество частных клиник, где можно получить консультацию специалиста без всякого направления, но уже не бесплатно. Вам останется только решить, какой из вариантов более подходит.
Перед посещением специалиста стоит хорошо расспросить своих близких об их жизни и родственниках. Какие вредные факторы встречались на их жизненном пути и когда, какой образ жизни они вели до вашего рождения. Узнайте всю информацию о родственниках: дядях и тетях, бабушках и дедушках, братьях и сестрах, кузинах, двоюродных и троюродных родственниках. Чем больше будет информации, тем более полная картина о возможных наследственных заболеваниях у вас будет.
Важна будет информация и о случаях бесплодия в вашей семье, наличии выкидышей и кровосмесительных браков, инвалидности и нервных расстройств. Не лишним будет захватить на первую консультацию генетиком личную карточку из поликлиники с результатами анализов. Так как в зачатии ребенка участвуют двое, то информация нужна как со стороны мамы, так и папы.
Кому консультация генетика просто необходима
Даже у совершенно здоровых родителей может родиться ребенок с различными генетическими отклонениями.
Но есть группа лиц, у которых возникновение генетических отклонений встречается чаще, к таким людям относятся следующие:
- Возраст родителей: матери больше 35, отцу больше 40.
- Близкородственный брак. Даже двоюродные брат и сестра считаются уже в зоне риска, у них происходит накопление генетических отклонений. Троюродное родство уже менее опасно, хотя риск не исключен.
- Рождение предыдущего ребенка с пороками или отклонениями, даже если это ребенок не общий.
- Генетическая патология у одного из родителей или обоих сразу. Даже подозрение на ее наличие уже заносит вас в группу риска.
- Наличие среди близких родственников генетических заболеваний.
- Наличие в анамнезе у мамы выкидыша, замершей беременности или рождение мертвого ребенка.
- В разные периоды жизни один из родителей подвергался радиационному облучению или воздействию вредными химическими веществами.
- Пара долгое время не может зачать ребенка (больше года).
- Период зачатия предположительно выпадает с приемом лекарств, противопоказанных при беременности.
Если вы относитесь к одной из групп, то консультация генетика при планировании беременности – необходимость. Только врач может знать, какие факторы могут привести к появлению генетических патологий и как они скажутся на здоровье вашего ребенка.
На приеме у генетика
Первое, что делает врач – строит подробное генетическое дерево, по которому наглядно видна вся картина здоровья семьи. Чем подробнее и честно вы расскажите о своих родственниках, тем лучше для вас.
Вторым этапом назначается подробное исследование здоровья как мамы, так и будущего папы у различных профильных специалистов – эндокринолога, отоларинголога, невропатолога и других.
Третий этап генетического обследования состоит в исследовании полного набора хромосом у будущих родителей, или так называемый хромосомный анализ на генетику родителей. Позволяет выявить все распространенные заболевания, связанные с повреждением хромосом.
Для поведения этого анализа нужны клетки с высокой частотой деления, идеально для этого подходят лейкоциты. Их берут из венозной крови каждого из родителей и растят на питательной среде в течение 14 дней. На метафазе (определенная стадия деления клетки) эритроциты «замораживают». Затем в клетки вводится специальный краситель, который и придает хромосомам полосатую окраску.
Именно эти полоски сравниваются с фотографией хромосомы здорового человека. Если рисунок не совпадает, значит хромосомы повреждены, и уже анализируется само повреждение. Одновременно стоит исключить патологии в сперме у мужчин с помощью спермограммы. А если есть проблемы с зачатием, стоит пройти еще и HLA-типирование, с помощью которого определяется совместимость между мамой и папой.
Интерпретация результатов
Следует помнить, что генетика – это не такая точная наука, как математика. Даже современное и точное оборудование никогда не дает возможность прогнозировать на сто процентов, причем как хорошее, так и плохое. Связано это с тем, что на сегодняшний день известны тысячи заболеваний, которые вызваны генетическими аномалиями, и каждый день возможно открытие новых. Сочетаться гены родителей могут абсолютно по-разному, и как они соединятся в этом ребеночке, предугадать невозможно.
Консультация генетика при беременности
Если не успели пройти генетическое обследование при планировании беременности, она наступила раньше, то не расстраивайтесь, наслаждайтесь ожиданием долгожданного малыша. Вовремя встаньте на учет к своему гинекологу (в I триместре).
 На сегодняшний день все будущие мамы проходят на 11-13 неделе беременности генетический скрининг: УЗИ плода и анализ крови на уровень ХГЧ и PAPP-белка. По результатам исследований можно выявить генетические аномалии вашего ребенка, например, синдром Дауна. Если это случается, женщину направляют на дополнительные обследования, чтобы подтвердить поставленный диагноз.
На сегодняшний день все будущие мамы проходят на 11-13 неделе беременности генетический скрининг: УЗИ плода и анализ крови на уровень ХГЧ и PAPP-белка. По результатам исследований можно выявить генетические аномалии вашего ребенка, например, синдром Дауна. Если это случается, женщину направляют на дополнительные обследования, чтобы подтвердить поставленный диагноз.
Второй генетический скрининг проводят на сроке 16-18 недель. Он состоит из еще одного анализа крови, на этот раз на ХГЧ, содержание эстриола и альфа-фетопротеина. УЗИ проводится на 18-21 неделе. Здесь исключаются различные пороки в развитии вашего малыша.
Вы можете пройти по вашему желанию генетический анализ плода. Он мало чем отличается от анализа родителей, клетки малыша выделяются из крови мамы, и по ним определяется кариотип ребенка. По показаниям проводится кардиоцентез (забор пуповинной крови) и амниоцентез (забор околоплодных вод). По итогам инвазивной диагностики также можно оценить состояние плода и выявить генетические заболевания.
Помните, консультация специалиста – это лишь способ исключения возможных проблем. Любой результат генетического обследования не приговор, он поможет узнать о рисках и максимально их снизить.
Рождение ребёнка – радостное событие для родителей и близких семьи. Но не всегда беременность протекает хорошо и без осложнений. В последнее время все больше наблюдается генетических заболеваний. На это влияют многочисленные факторы.
Предупредить заболевания ребенка можно
Наследственность играет огромную роль в формировании человека. Все мы заимствовали какие четы внешности, характера и особенности здоровья от своих родителей, бабушек и дедушек из разных поколений.
Генетика – наука, которая занимается исследованием механизмов заболеваний, передающихся по наследству. В настоящее время, беременным женщинами рекомендуется пройти обследование у генетика, чтобы исключить патологии или же своевременно выявить. Как же происходит эта процедура и так ли она важна?
Важность генетической консультации при беременности
Популярность эта процедура приобрела в прошлом веке потому, что наука далеко шагнула и появилась возможность диагностировать заболевания, которые передаются по наследству или же возникают из-за ряда других причин, внутриутробно. Каждых родителей волнует здоровье будущего малыша, поэтому обследование актуально, особенно для пар, где высокий риск патологий. Например, если кто-то из партнёров страдает эпилепсией, гемофилией, астмой, сахарным диабетом и другими тяжелыми болезнями.
При планировании беременности, многие пары приходят на консультацию к генетику заранее, чтобы исключить проблемы, но сделать процедуру не поздно и при состоявшемся зачатии.
Консультация со специалистом-генетиком необходима, чтобы убедиться в здоровье малыша, выявить предрасположенность к тем или иным заболеваниям, или же определить уже существующие мутации и патологии.
Данная процедура находится в свободном доступе и родители в любое время могут записаться на приём и пройти обследование. В ходе беседы обязательно рассказывайте о причинах, возможных подозрениях и сдать соответствующие анализы.
Женщины из группы риска
 Как и при любых других случаях, существует группа риска, куда входят роженицы:
Как и при любых других случаях, существует группа риска, куда входят роженицы:
- В возрасте от 35 лет. У пациентов высокий уровень опасности появления ребёнка с отклонениями.
- При наличии родственников, которые страдают наследственными заболеваниями.
- При анамнезе с несколькими выкидышами, рождением мертвых детей, бесплодии.
- Если пара является кровными родственниками.
- Контакт женщины с агрессивными ядовитыми веществами, радиационное облучение или химическое воздействие.
- Наличие детей с хромосомными патологиями.
- Женщины с заболеваниями эндокринной системы.
- Многоплодная беременность.
Дополнительные причины для проведения
Дополнительными факторами для назначения процедуры – негативные анализы, показатели перинатального скрининга или же собственное желание беременной. Перенесённые заболевания в период вынашивания малыша и приём медикаментов, которые могут отрицательно сказаться на здоровье плода.
Что делает врач генетик при беременности
 Процедуру проводят с помощью двух способов:
Процедуру проводят с помощью двух способов:
- Неинвазивный – женщина проходит УЗИ, сдаёт биохимический анализ крови на маркеры.
- Инвазивный – предполагает проникновение в полость матки, откуда берутся материалы для обследования, чтобы выявить кариотип плода. Применяется биопсия хориона, амниоцентез, плацентоцентез, кордоцентез. Происходит забор клеток из плаценты, пуповины, околоплодных вод и крови плода. Данные процедуры разрешены только по строгому предписанию доктора и в стационарных условиях, по окончании манипуляций женщине необходимо некоторое время, чтобы прийти в порядок.
Различают три уровня угрозы для ребёнка:
- Вероятность 10% – данный показатель означает, что опасности для здоровья малыша нет.
- Значение от 10% до 20% – вероятность появления здорового ребёнка и с заболеваниями одинакова. Такой результат требует дальнейших обследований, чтобы выявить точный риск.
- Выше 20% – возможность зачатия малыша без патологий отсутствует, рекомендована процедура ЭКО для вынашивания здорового дитя.
 Особое внимание у женщин со сложной и многоплодной беременностью. Например, пациенты с сахарным диабетом обязательно сдают анализ на содержание глюкозы в крови (глюкозотолерантнтный тест), белка и печеночных ферментов.
Особое внимание у женщин со сложной и многоплодной беременностью. Например, пациенты с сахарным диабетом обязательно сдают анализ на содержание глюкозы в крови (глюкозотолерантнтный тест), белка и печеночных ферментов.
Не нужно игнорировать процедуру генетического исследования даже если нет никаких причин для волнения и недомоганий во время вынашивания ребёнка.
Главная опасность хромосомных отклонений в том, что в большинстве они абсолютно не проявляются и отсутствуют симптомы. Генетическое заболевание может проявиться даже через несколько поколений, поэтому важно проконсультироваться и сдать анализы, чтобы удостовериться, что у малыша нет никаких проблем.
Несмотря на высокий уровень медицины, существует процент погрешности. Бывают случаи, когда специалисты выявляли мутации с которыми ребёнок не жизнеспособен, но у женщины появлялся здоровый малыш. Однако, такой исход имеет малую долю вероятности.
На каком сроке проводится консультация врача генетика при беременности
 Первое обследование обычно назначают на конец первого триместра – 10-12 неделя. Если результаты отличные, не требует дополнительных анализов, то следующая консультация проходит после 20 недели.
Первое обследование обычно назначают на конец первого триместра – 10-12 неделя. Если результаты отличные, не требует дополнительных анализов, то следующая консультация проходит после 20 недели.
Затем контрольное исследование делают в период 30-32 недели беременности. При сложной беременности и возможных угрозах, приём генетика может быть проведен в другие сроки.
После рождения ребёнка, происходит забор крови из пальцев на ногах новорождённого на наличие патологий.
Генетическое обследование выявляет проблемы с 85% вероятности.
Нынешняя экология и ритм жизни людей не очень благоприятно сказывается на здоровье. Поэтому, чтобы зачать и родить здорового ребёнка без патологий, настоятельно рекомендовано специалистами посетить перед планированием врача генетика.
Полезное видео
Генетика – это наука, изучающая наследственность и изменения, происходящие в генах.
С помощью этой науки можно узнать много нового и интересного о своей наследственности , о том, какие дети могут появиться на свет при соединении определенных генов, она объясняет природу многих уже имеющихся заболеваний и предостерегает от будущих.
Но если мы на протяжении всей жизни и не задумываемся о наших генах, заболеваниях, наследственности, то во время беременности или планирования зачатия каждая мама начинает думать о здоровье будущего малыша.
Какому родителю хотелось бы, что бы его ребенок болел, а уж тем более – нес в себе наследственные заболевания?
Многие родители имеют хронические заболевания (эпилепсия, астма, гемофилия и т.д.), но это не значит, что им не хочется создать семью и иметь детей.
Такие родители боятся, что их чада будут подвержены тем же страшным заболеваниям. Не каждая семья, имея отягченную наследственность, решится на то, чтобы родить ребенка.
Но что же делать, если женщина уже забеременела? Именно генетика дает ответ на многие вопросы , волнующие каждого человека, желающего иметь здоровых и полноценных детей.
Разберемся подробнее, для чего нужна консультация генетика при планировании беременности, что она может дать и какие проблемы решить до зачатия.
При планировании беременности
Проконсультироваться у генетика можно не только по показаниям, но и по собственной инициативе.
По показаниям
 Существуют такие семейные пары, которым консультация генетика просто необходима, поскольку они входят в группу риска
.
Существуют такие семейные пары, которым консультация генетика просто необходима, поскольку они входят в группу риска
.
Показания:
- семейные пары, у которых имеются семейные наследственные заболевания;
- кровнородственные браки;
- женщины, у которых в анамнезе есть неблагоприятные показатели (несколько выкидышей, был мертворожденный ребенок, бесплодие, при котором не было выявлено медицинских причин);
- если хотя бы один из из родителей подвергался неблагоприятным факторам (радиация, контакт с вредными химическими средствами, работа с ядовитыми веществами);
- женщины моложе 18 или старше 35 также входят в эту группу риска, поскольку возраст оказывает большое влияние на риск мутаций в генах.
По собственному желанию
У многих молодых пар есть свои проблемы или просто подозрения. Еще до зачатия, на этапе , можно пройти консультацию у генетика по собственному желанию.
Для этого нужно обратиться на прием и рассказать доктору о своих сомнениях и подозрениях, изложить причину обращения за консультацией.
Необходимо предоставить врачу подробные сведения о жизни пары, их родителей и родственников и пройти все анализы.
Когда результаты будут готовы, генетик сможет более подробно рассказать о возможных рисках и проблемах будущих детей. Вполне вероятно, что бояться будет нечего, и все ваши сомнения окажутся напрасными.
В чем состоит и как проходит консультация генетика?
На этапе планирования беременности
 На приеме генетик составляет и изучает родословную семейной пары
и все условия, которые могут неблагоприятно повлиять на здоровье будущего ребенка (болезни супругов, начиная с детского возраста, условия жизни, профессия и место работы, экология, медпрепараты, принимавшиеся супругами в последнее время).
На приеме генетик составляет и изучает родословную семейной пары
и все условия, которые могут неблагоприятно повлиять на здоровье будущего ребенка (болезни супругов, начиная с детского возраста, условия жизни, профессия и место работы, экология, медпрепараты, принимавшиеся супругами в последнее время).
На основании собранных данных генетик назначает необходимое обследование .
Для одной семейной пары будет достаточно сдать развернутый биохимический анализ крови и проконсультироваться у необходимых врачей (например, терапевта, эндокринолога, невропатолога), для другой пары с неблагоприятным анамнезом назначаются специальные обследования – исследования кариотипа (качество и количество хромосом).
При кровнородственных браках, бесплодии и невынашиваемых в прошлом беременностях назначается HLA-ТИПИРОВАНИЕ .
В результате полученных анализов и собранного анамнеза врач-генетик не только составляет индивидуальный генетический прогноз здоровья вашего будущего малыша, определяет риск проявления различных заболеваний, но и дает конкретные рекомендации по планированию беременности.
Всего существует 3 степени риска :
- низкая — менее 10%, означает, что родится здоровый ребенок;
- средняя – 10-20%, означает, что возможно рождение как здорового, так и больного ребенка. В таких случаях нужна особая диагностика во время беременности;
- высокая – в этом случае у пары есть возможность отказаться от планирования беременности либо воспользоваться .
Необходимо все же учитывать, что даже при высоком риске вполне возможно рождение здорового малыша.
Во время беременности
 Вот и наступила долгожданная , теперь нужно думать о здоровье уже зачатого малыша.
Вот и наступила долгожданная , теперь нужно думать о здоровье уже зачатого малыша.
В первые месяцы беременности плод формируется, и на него могут оказать воздействия различные неблагоприятные условия.
Существует определенная группа риска , входящим в которую просто необходимо пройти консультацию у генетика, чтобы исключить патологическое развитие плода.
К группе риска относятся женщины:
- в возрасте младше 18 лет или старше 35;
- имевшие в анамнезе наследственные патологические заболевания;
- рождавших ранее ребенка с отклонениями;
- курящие, употреблявшие алкоголь, наркотики;
- переболевшие , в самом начале беременности, а также имеющие такие заболевания, как , и т.д.;
- принимавшие медикаментозные препараты, у которых имеются противопоказания при беременности;
- делавшие флюорографию или на ранних сроках беременности;
- занимавшиеся опасными видами спорта: дайвингом, альпинизмом, а также загоравшие, делавшие пирсинг и т.д.
Поскольку женщина не всегда может узнать о наступившей беременности на ранних сроках, попасть в группу риска может каждая.
Методы генетического обследования беременных женщин делятся на безопасные как для матери, так и для малыша (неинвазивные) и инвазивные (те, что могут нанести вред плоду или беременной).
Неинвазивные методы диагностики
УЗИ . Раньше его назначали только беременным женщинам, относящимся к группе риска, но теперь назначают всем, поскольку увеличился процент рождения детей с патологией.
Первое УЗИ проводится на 11-12 неделе беременности, второе на 20-22 неделе, а третье на 30-32 неделе. Метод позволяет выявить серьезные патологические изменения в 85% случаев.
Биохимический скрининг (биохимический анализ крови).
В сыворотке крови матери содержатся биохимические маркеры (ХГЧ, АФП, ПАПП-А, эстриол), которые должны соответствовать нормам в определенный срок беременности. По этим показателям можно выявить изменения на самых ранних сроках.
Самый биохимический анализ крови назначается на сроке от 8 до 12-13 недель, – 16-20 недель беременности.
Инвазивные методы диагностики
 Назначаются только по очень строгим показаниям врача
, поскольку могут навредить матери и ребенку и вызвать осложнения.
Назначаются только по очень строгим показаниям врача
, поскольку могут навредить матери и ребенку и вызвать осложнения.
К этим методам относятся:
- биопсия хориона – забор части клеток оболочки плодного яйца. Этот метод используется на сроке 11-12 недель. Проводится пункция через переднюю брюшную стенку и берутся клетки из будущей плаценты (хориона);
- плацентоцентез – на исследование берутся частицы плаценты. Проводится на сроке 12-22 недели беременности. При этом также берется пункция через переднюю брюшную стенку или через влагалище под контролем ультразвуковых датчиков. Риск возникновения осложнений 3-4%;
- амниоцентез – на исследование берутся околоплодные воды при помощи пункции через переднюю брюшную стенку. Проводится на 15-16 неделе беременности. Риск развития осложнений не более 1%;
- кордоцентез – для исследования берется кровь из пуповины плода. Проводится после 20 недели беременности. Риск осложнений очень велик.
Все эти методы исследования проводятся с обезболиванием , под строгим контролем УЗИ и только по очень строгим показаниям. Их цель — выявить патологию плода на самых ранних сроках.
Не стоит все же забывать , что даже при наличии данных, свидетельствующих о патологии, всегда есть вероятность их ошибочности и возможности рождения здорового ребенка.
Поэтому не следует прерывать уже имеющуюся беременность без крайне важных на то причин . Тем более, если будущий ребенок любимый и долгожданный.